

La circunferencia de brazos y piernas puede verse incrementada por variedad de enfermedades, de las cuales destacamos el linfedema y lipedema. Mientras que una de ellas provoca el aumento del volumen en las extremidades por retención de líquidos o edema, la otra lo provoca por una mala distribución del tejido adiposo o grasa. ¿Cómo puede reconocerlas? ¿Cómo se desarrollan? ¿Cuál es su tratamiento médico y de fisioterapia? Obtén las respuestas a estas y muchas más interrogantes sobre el linfedema – lipedema en el artículo a continuación:
Ambas son enfermedades que comprometen el funcionamiento del sistema linfático y que ocasionan importantes cambios físicos patológicos y el aumento de la circunferencia de las extremidades superiores e inferiores. Tratándose de enfermedades linfáticas, creemos importante, que antes de describir las características del linfedema y lipedema, hablemos un poco acerca del sistema afectado: sistema linfático.
El sistema linfático es una red finamente ramificada de vasos linfáticos que está conectado al sistema cardiovascular al igual que el sistema circulatorio atraviesa todo el cuerpo y que básicamente se encarga de tres importantes funciones.
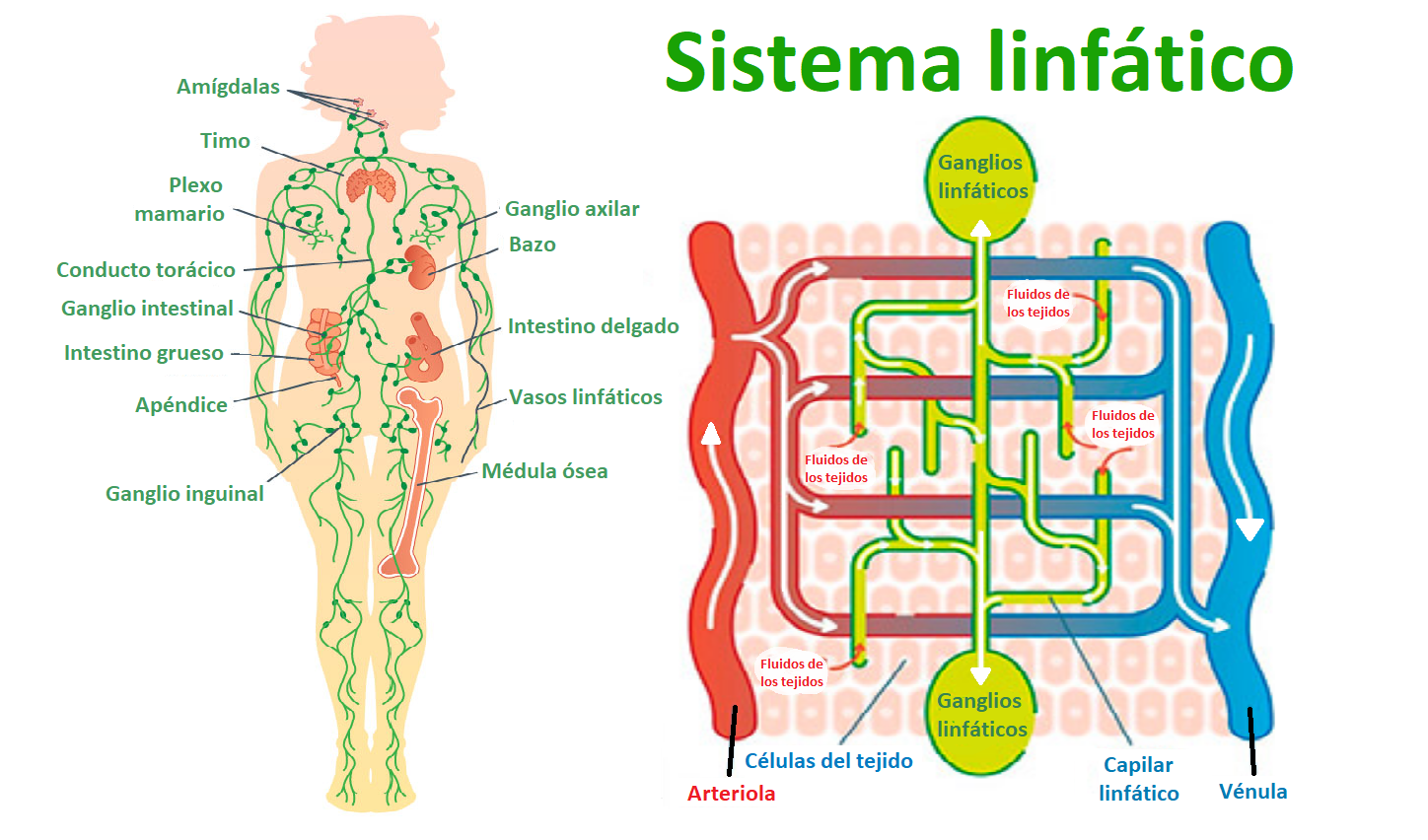
A diferencia del sistema circulatorio venoso y arterial, este sistema se encarga del transporte de un líquido que contiene proteínas (linfa) y no de sangre, de los intersticios de las células en el tejido. A partir de ahí, los canales (capilares linfáticos) se unen para formar vasos cada vez más grandes y, en última instancia, formar tallos de mayor diámetro. A través de los conductos linfáticos, la linfa finalmente alcanza el llamado ángulo de la vena yugular interna y la vena subclavia (ángulo de la vena, izquierda y derecha respectivamente) y, por lo tanto, de vuelta al torrente sanguíneo. Para transportar la linfa, los vasos linfáticos están formados de músculo liso que se contrae y es ayudado por el sistema musculoesquelético. Los músculos y las articulaciones actúan como una bomba en los vasos y, por lo tanto, apoyan la eliminación del líquido linfático. Además, los vasos linfáticos y las venas tienen válvulas que facilitan el transporte.
La linfa también contiene glóbulos blancos, llamados linfocitos, que son parte importante en el sistema inmunitario. En caso de enfermedad, la linfa arroja los patógenos a los ganglios linfáticos. Las células inmunes se activan allí y se estimulan para producir anticuerpos. Si tenemos muchos patógenos en el cuerpo, este sistema está funcionando a toda velocidad; para que los patógenos se eliminen del sistema lo más rápido posible. Es por ello que los ganglios linfáticos se hinchan y causan dolor.
Existen varios órganos linfoides, esto quiere decir que los linfocitos no sólo se encuentran en los ganglios, sino también en la médula ósea y en menor medida en el bazo. El timo que se encuentra detrás del esternón, es responsable del desarrollo del sistema inmune en la infancia y también produce linfocitos. Finalmente, los órganos linfoides secundarios son las amígdalas y el intestino (placas de Peyer).
Antes de que los fluidos del tejido (líquido intercelular) regresen al torrente sanguíneo, pasan a través de varios ganglios. Allí se limpia de patógenos. El sistema linfático es, por lo tanto, una parte importante del sistema inmunológico del cuerpo..."
Las grasas absorbidas en el intestino alcanzan fácilmente los capilares linfáticos, que están abiertos en el tejido y generalmente tienen paredes irregulares. Luego llegan al torrente sanguíneo a través del sistema linfático. Esta linfa alta en grasa se conoce como quilo (las grasas se absorben y transportan como quilomicrones, quilos es griego y significa jugo de comida).
El linfedema es una enfermedad crónica que compromete la función de drenaje y circulación del sistema linfático. Si estas funciones están comprometidas, el líquido linfático en los brazos o las piernas se acumula y hace que se hinchen. El linfedema puede desarrollarse en cualquier lugar donde haya canales linfáticos, en raros casos puede incluso ocurrir en los genitales, la cara, el cuello o el tronco.
Se considera que el primer reporte registrado de esta enfermedad se trata de un relieve en piedra caliza realizado hace casi 3500 años, en donde se retrata una princesa egipcia con brazos y muslos de gran tamaño (signos más destacables de esta enfermedad). Si bien es posible los métodos egipcios usados en esa época para el tratamiento de esta afección eran enemas y eméticos para inducir la eliminación de desechos, los tratamientos no avanzaron mucho, hasta el siglo XX, cuando se empezaron a desarrollar tratamientos como el drenaje linfático manual tipo Vodder (1936) y tipo Leduc (1983), los cuales son muy usados para tratar esta afección en la actualidad.
El linfedema puede ser congénito (primario) o adquirido (secundario):
El lipedema es una enfermedad crónica y progresiva, que se caracteriza por un trastorno en el metabolismo de los lípidos (grasa) que ocasiona el desajuste simétrico de la distribución y almacenamiento de la grasa combinado con la hiperplasia del tejido adiposo. Las piernas se ven afectadas en la mayoría de los casos, pero también hay pacientes que desarrollan lipedema en los brazos (especialmente en la parte superior). Muy raramente, otras partes del cuerpo desarrollan lipedema (estómago, etc.). Se desarrolla de manera simétrica, lo que significa que ambas piernas o ambos brazos están afectados, los casos unilaterales ocurren con poca frecuencia. Esta enfermedad fue descrita por primera vez en 1940 por los doctores Allen y Hines en la clínica Mayo.
El lipedema tiende a ser generalmente diagnosticado erróneamente como linfedema.
Según lo avanzado de la patología, la misma atraviesa de manera progresiva una serie de etapas o estadios, cada uno posee una serie de características diferentes, las cuales son las siguientes:
Se trata de dos enfermedades linfáticas que afectan frecuentemente a las mujeres, cuyos datos epidemiológicos son:
Todos estos valores se basan en estimaciones de datos hospitalarios, no se dispone de datos exactos porque muchas personas afectadas no solicitan asistencia médica.
Sabés qué es el LIPEDEMA? Afecta al 11% de las mujeres en el mundo.
Se trata de una enfermedad inflamatoria progresiva que se localiza en las piernas.
Suele confundirse con obesidad y con linfedema.
Para saber más, ingresa en https://t.co/UysAZVaPoj. pic.twitter.com/PHu5zTLy5m— Life+ (@Lifeplusweb) April 24, 2018
Aunque ambas enfermedades desarrollan el aumento de la circunferencia de las extremidades, cada una lo hace de manera distintas. Mientras que el linfedema puede ocurrir en un lado o en ambos lados, el lipedema suele desarrollarse frecuentemente en ambas extremidades y de manera similar. Conoce que signos y síntomas se presentan en cada enfermedad a continuación:
Tratándose de una enfermedad que puede progresar con el tiempo, los signos y síntomas varían según la gravedad de la etapa en la que se encuentre el paciente, siendo estas las siguientes:
Esta es una enfermedad progresiva, lo que significa que estos síntomas aumentan sin tratamiento, un lipedema leve de primer grado puede convertirse en un lipedema avanzado, con grandes aumentos de adipocitos con el tiempo. Ambas enfermedades ocasionan cambios físicos importantes que pueden afectar la percepción de cómo se ven las personas afectadas, lo que disminuye su confianza en sí mismos y causar efectos psicológicos importantes (depresión, ansiedad, ira).
Las acumulaciones de tejido adiposo y linfa en los brazos o piernas pueden darse como resultado de variedad de factores causales, los cuáles son diferentes en cada patología:
Las causas se pueden distinguir según el tipo de linfedema presente:
Se origina producto de malformaciones congénitas del sistema linfático, por ejemplo, hay muy pocos vasos o faltan ganglios linfáticos. También puede ocurrir que los vasos linfáticos estén deformados. Estas alteraciones frecuentemente son hereditarias. Otras causas en este tipo son:
Frecuentemente se origina como resultado de la cirugía y de la radiación en el contexto de la terapia contra el cáncer de mama. Las causas de linfedema secudario son:
Aunque se desconocen las causas exactas, actualmente se manejan algunas firmes teorías. Por ejemplo, el sistema hormonal y una predisposición genética parecen ser cruciales en el desarrollo del lipedema. Las causas teóricas del lipedema son:
A pesar de que frecuentemente se cree que el sobrepeso, la mala alimentación y el sedentarismo está asociado al desarrollo de esta enfermedad. No hay evidencia científica de que una nutrición inadecuada, poco ejercicio u otro comportamiento incorrecto o no sano puedan causar lipedema.
Teniendo en cuenta que no están del todo establecidas las causas del lipedema, es improbable su prevención. Con respecto al linfedema, el tipo primario no puede prevenirse y el tipo secundario que surge como resultado de la cirugía puede verse influenciado por la elección de los procedimientos quirúrgicos. Por ejemplo, si es necesario extirpar los ganglios de las axilas debido al cáncer de seno, es posible reducir el riesgo de padecer esta enfermedad si sólo se extirpan los ganglios linfáticos centinelas (en el caso de ser posible). El ejercicio adecuado, una dieta equilibrada y un estilo de vida saludable reducen los efectos de linfedema, pero no pueden prevenirla.
Algunas de las enfermedades a tener en cuenta durante el diagnóstico diferencial de estas enfermedades son:
El lipedema a menudo se confunde con el linfedema, pero existen claras diferencias entre ambas enfermedades:
Lipedema
Linfedema
Un método clásicamente usado en el diagnóstico diferencial de ambas afecciones es verificar el signo de Stemmer. Cuando se pellizca la piel del dorso de los dedos de la mano o pie, y la misma no se eleva por el edema presente, se trata de un linfedema (signo positivo de Stemmer) pero en el lipedema, la piel no tiene líquido y puede levantarse fácilmente (signo Stemmer negativo).
A diferencia de otras afecciones, ambas enfermedades generalmente son visibles a simple vista. Para determinar la gravedad, la etapa, las comorbilidades relacionadas y los posibles factores causales, para ello serán necesarios varios pasos como la anamnesis, la inspección, el examen físico/palpatorio entre otros estudios y pruebas complementarias.
Aquí el médico o especialista registra los antecedentes familiares, la clínica, así como las operaciones y enfermedades previas. Las enfermedades cutáneas anteriores, infecciones, picaduras de garrapatas, picaduras de insectos y enfermedades tumorales también proporcionan información importante. En esta fase también se cuestiona el curso cronológico (cuándo empezaron las molestias), la ubicación inicial y actual, la dirección de propagación y los síntomas y alteraciones que padece el paciente.
Durante la inspección, se registra la ubicación, la diferencia circunferencial y, si es necesario, la diferencia de longitud del área edematosa e inflamada. Dado que la tez también puede proporcionar importante información sobre el origen y la etapa de los síntomas, se inspecciona a fondo el estado del tejido subcutáneo.
El especialista en salud realizará una exploración corporal, en donde inspeccionará los ganglios y el sistema tegumentario de la región afectada mediante la palpación. Además, se valora los siguientes aspectos:
El examen físico junto con la información obtenida en la anamnesis y la inspección suele ser suficiente para diagnosticar estas patologías.
Si la causa no es obvia, se realizan exámenes de imagen exhaustivos porque también debe excluirse la presencia de un tumor u otra alteración, estos incluyen tomografía computarizada, resonancia magnética y ultrasonido.
Hasta ahora, no hay medicamentos que ayuden contra estas afecciones. Sin embargo, ciertos medicamentos (diuréticos, antibióticos, benzopironas) pueden usarse en algunos casos especiales. La mayoría de los médicos primero recomiendan un tratamiento conservador, constituido principalmente por el drenaje linfático manual, nutrición, fisioterapia y el uso de medias compresivas.
Aunque el abordaje conservador suele ofrecer notables resultados en la mayoría de los casos, en otros casos este abordaje no suele controlar los efectos negativos de ambas afecciones. En estos casos, una intervención quirúrgica puede ser útil. Los cirujanos operan de manera diferente según la causa. En el caso de linfedema, los siguientes procedimientos son los más frecuentemente usados:
En caso de lipedema el procedimiento quirúrgico más usado es:
La fisioterapia es la opción más efectiva en el tratamiento de estas afecciones, si bien los métodos fisioterapéuticos no traen la curación, ya que se tratan de enfermedades crónicas incurables, ofrece variedad de beneficios a los pacientes con estos diagnósticos. Para ello, la fisioterapia busca conseguir los siguientes objetivos:
Las intervenciones fisioterapéuticas más usadas para conseguir los objetivos anteriores incluyen:
Ahora bien, hablando específicamente del tratamiento fisioterapéutico para el linfedema, en la actualidad existe un método de tratamiento que ofrece notables resultados, la terapia descongestiva compleja (TDC), la cual está dividida en dos fases:
La primera fase de la terapia tiene como objetivo descongestionar la extremidad inflamada tanto como sea posible. Esta reducción de volumen se logra a través del drenaje linfático diario (manual y de equipo), integración con vendas de compresión y ejercicio regular. En esta fase el fisioterapeuta entrena al paciente sobre cómo cuidar la piel del área afectada y cuáles son los ejercicios apropiados para mantener la movilidad y funcionalidad de la extremidad afectada.
El objetivo de la segunda fase de TDC es mantener los resultados obtenidos en la primera fase. La calidad de vida y la capacidad de trabajo del paciente deben restablecerse y mantenerse en la medida de lo posible, mediante el ejercicio físico y la protección y cuidado de la piel. Además, para este propósito, se reduce la frecuencia del DLM y la terapia de compresión, y en su lugar se hacen uso de vendajes de compresión, cómo: medias de compresión.
Tratándose de afecciones crónicas, es importante mantener un cuidado constante para evitar que progresen o que ocasionen complicaciones. Es por ello, que te dejaremos a continuación algunos vídeos de nuestro portal de YouTube FisioOnline que te ayudarán a mantener los resultados obtenidos en terapia. Todos los vídeos son diseñados y presentados por expertos en fisioterapia y rehabilitación para brindarte las mejores recomendaciones.
Primeramente, es importante que conozcas cómo se desarrolla ese líquido retenido en tus extremidades. En el siguiente vídeo te explicaremos de una manera breve y detallada qué es el linfedema y cómo se forma, además de qué puedes hacer para combatirlo eficazmente:
En caso de lipedema en miembros inferior, podría resultar útil un masaje de drenaje anticelulítico. Aprende a cómo realizarlo correctamente con las instrucciones que te brindarán un profesional fisioterapeuta a continuación:
Estos ejercicios resultan ser muy útiles para drenar la linfa acumulada en las extremidades inferiores, aprende a cómo realizar correctamente los ejercicios de Buerguer Allen en el vídeo a continuación:
El vendaje neuromuscular es una técnica terapéutica usada frecuentemente en el tratamiento de estas afecciones. Es por ello que te queremos mostrar cuáles son los efectos de esta innovadora técnica en la eliminación de edemas del miembro superior:
El mal funcionamiento de los sistemas circulatorios y linfáticos ocasionan esa sensación de molesta pesadez en las piernas. Esta molestia puede ser reducida mediante el masaje terapéutico y el estiramiento, aprende a cómo realizarlos correctamente con las directrices que te daremos en el siguiente vídeo:
En dolor de pierna producto de esta enfermedad, puede ser aliviado mediante los ejercicios y las recomendaciones que te brindaremos en el siguiente vídeo:
El linfedema primario y el lipedema son patologías incurables, mientras que, si la causa del linfedema secundario es reversible, la enfermedad puede sanar completamente. Si no se puede remediar la causa, los métodos de terapia actuales para ambas patologías pueden aliviar significativamente los síntomas y evitar su progreso.
El pronóstico de estas patologías no se puede predecir, ya que depende tanto del cuadro clínico del paciente como de su cooperación..."
Si no se tratan, estas patologías continúan deteriorando las capas superiores de la piel y luego las capas profundas de la piel, en algún momento, ya no es posible reparar los defectos con procedimientos conservadores ni quirúrgicos.