
Las lesiones o patologías que afectan el corazón y a la circulación sanguínea son bastante frecuentes y algunas pueden ser abordadas a través de la fisioterapia, aprende más de ellas a continuación.
Existe infinidad de enfermedades que perjudican el sistema cardiovascular, desencadenando problemas en el corazón y los vasos sanguíneos, mucho de estos problemas son graves y deben ser tratados mediante intervenciones médicas o quirúrgicas algunos de estos pueden ser tratados a través de las diferentes técnicas de fisioterapia contribuyendo de esta manera a mejorar la salud del paciente y su calidad de vida.
La trombosis venosa profunda, el accidente cardiovascular, insuficiencia cardíaca, el linfedema y la hipertensión, son algunas de las patologías o lesiones que afectan al corazón y sistema venoso y que perjudican la vida y la salud del individuo que las padece.
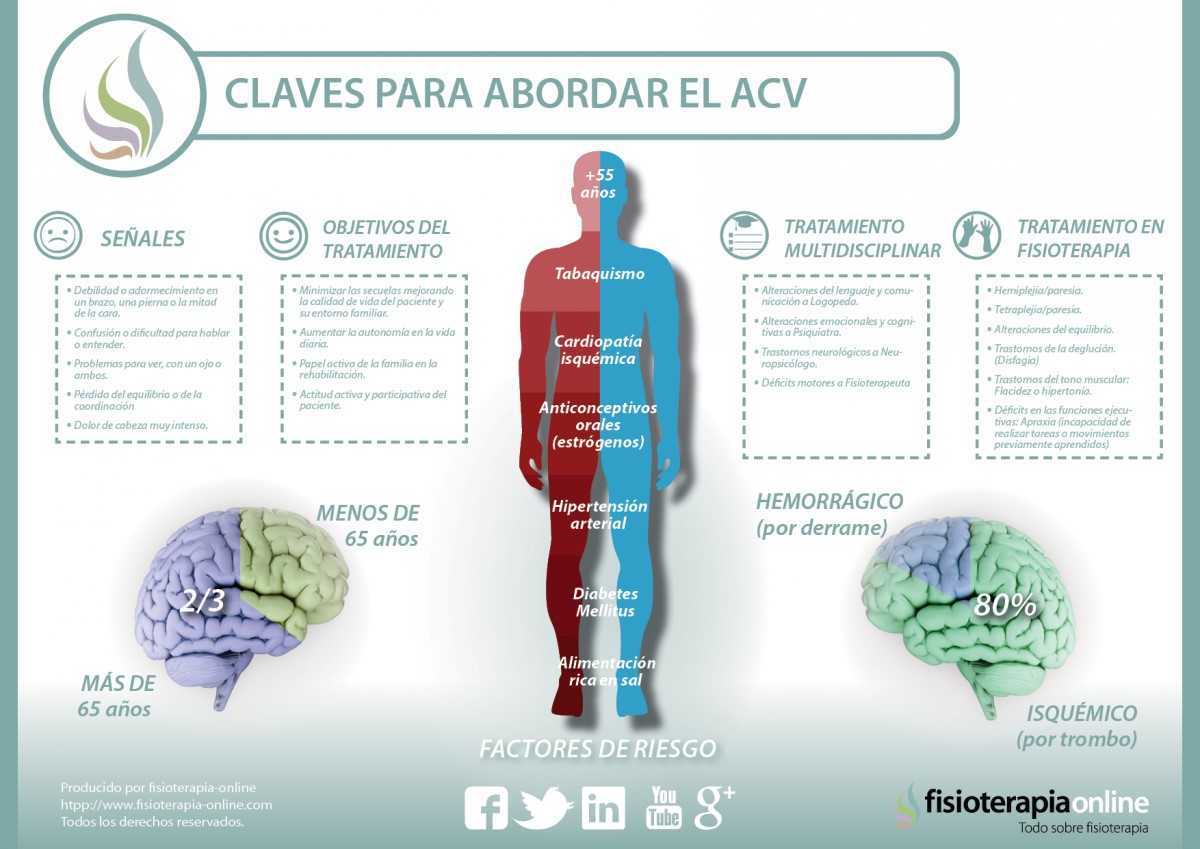
Se denomina ICTUS, accidente cerebrovascular o apoplejía a la lesión neurológica aguda que se origina como consecuencia de los procesos patológicos que afectan o perjudican a los vasos sanguíneos.
Obtén más información acerca de esta alteración a través de este vídeo.
Está alteración se clasifica en dos grupos:
La enfermedad cerebrovascular supone la segunda causa de muerte en la población mundial, siendo la tercera en el mundo occidental después de la cardiopatía isquémica y el cáncer. En los últimos datos disponibles en España, que corresponden a 1999, prácticamente es igual a la cardiopatía isquémica como causa de mortalidad.
Los datos sugieren 109,7/1000 fallecidos por cardiopatía isquémica y 104,3/1000 fallecidos por ictus. Se estima que de los pacientes que sufren de ictus, aproximadamente la tercera parte fallecen al año siguiente, un tercio de esta termina con alguna discapacidad y el tercio restante consigue una recuperación considerable.
Supone la primera causa de mortalidad en la mujer, de discapacidad grave y la segunda causa de demencia posterior a la enfermedad de Alzheimer…
La incidencia de esta patología se ve duplicada cada década a partir de los 55 años, mientras que en una población más joven existe una mayor diversidad etiológica y una mayor prevalencia de estos de causa indeterminada, en la población mayor de 45 años existe una mayor prevalencia de una enfermedad de tipo arteriosclerótica.
La trombosis venosa profunda es definida como la formación de un coágulo de sangre dentro del sistema venoso profundo que ocurre con mucha frecuencia en los miembros inferiores, sin embargo, también puede ocurrir en otras regiones como los brazos y abdomen.
Existen diversos factores de riesgo bien conocidos que pueden ser las causas de un evento de tipo trombótico como:
La principal teoría del surgimiento de esta patología se basa en la tríada Virchow, la cual propone que la trombosis venosa profunda se produce como resultado de las alteraciones en el flujo sanguíneo, debido a una inmovilización, lesión endotelial vascular gracias un trauma directo e indirecto dirigido a la pared endotelial expone el colágeno y puede producir la trombosis provocando la activación plaquetaria y las alteraciones en los componentes de la sangre, la causa principal es el estado de hipercoagulabilidad ya sea heredado o adquirido
La presentación clínica de esta patología tiene un espectro muy variable desde asintomático hasta manifestaciones mucho más severas, los síntomas clásicos incluyen dolor, edema, decoloración, es decir, que la piel se torna color púrpura o rojizo y calor. El signo de Homan es subjetivo pero no diagnóstico y el edema unilateral con fóvea es importante pues indica trombosis en prácticamente el 70% de los pacientes.
El diagnóstico de esta entidad es muy poco fiable, por lo tanto, se han desarrollado diferentes escalas de probabilidad para ayudar en su orientación. La más utilizada es la escala de Wells o Wells modificado, la interpretación de esta escala indica que con tener dos o más puntos se posee la probabilidad de tener trombosis venosa profunda y con un punto menos es improbable. De igual manera se utiliza el ultrasonido que provee alta especificidad, resonancia magnética y tomografía axial computarizada.
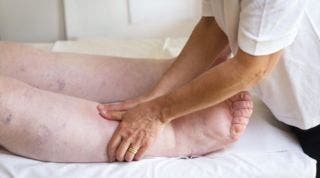
El término edema hace referencia a una hinchazón que se origina gracias a la acumulación de una excesiva cantidad de flujo en los tejidos u órganos. El linfedema consiste en la hinchazón de la piel y el tejido subcutáneo como consecuencia la obstrucción de los vasos o ganglios linfáticos, que se origina debido a la acumulación de grandes cantidades de flujo linfático en las regiones que se encuentran perjudicadas.
El linfedema se encuentra en las extremidades uni o bilateralmente….
El linfedema se trata de una patología crónica, las personas afectadas pueden llegar a experimentar dolor, hinchazón, sensación de tirantez y pesadez, posibles infecciones superficiales recurrentes sumado a un amplio cortejo de síntomas psicológicos.
Conoce más acerca de esta alteración gracias a este vídeo que te proporciona información de calidad acerca de esta lesión cardiovascular.
El linfedema puede producirse por diversas causas: por un 15% debido a la aplasia, un 70% debido hipoplasia o 15% debido a la hiperplasia de los vasos linfáticos, a este se le conoce como el linfedema primario. El linfedema secundario se origina debido lo obstrucción o destrucción de los vasos linfáticos normales en las mujeres que han sido sometidas a mastectomía, la hinchazón del brazo sucede debido a la interrupción del flujo linfático axilar gracias a la exéresis de los ganglios axilares o a la radioterapia, o bien a la combinación de ambos factores.
También conocida como tensión arterial alta o elevada, se trata un trastorno en el cual los vasos sanguíneos tienen una tensión persistentemente alta lo que puede perjudicarlos cada vez que el corazón late y bombea sangre a los vasos que llevan la sangre a todas las partes del cuerpo. La tensión es la fuerza que ejerce la sangre contra las paredes del vaso de las arterias al bombardear al corazón, cuanto más altas es la tensión más esfuerzo tiene que realizar el corazón para bombardear.
PRESIÓN ARTERIAL | Qué es, mecanismo de acción, qué órganos intervienen, importancia y alteraciones
¿Quieres saber más acerca de la presión arterial? Échale un vistazo a este vídeo.
La hipertensión generalmente no desencadena ninguna sintomatología, de allí el de nombre asesina silenciosa, sin embargo, en ciertas situaciones cuando la tensión se encuentra sumamente elevada puede provocar dolores de cabeza o cefalea matutina suboccipitales.
La hipertensión es responsable del daño celular progresivo que favorece el desarrollo de los ataques isquémicos…
Por otra parte, la hipertensión mantenida en el tiempo da lugar a síntomas derivados de las múltiples complicaciones que puede producir en los diferentes órganos como complicaciones en el corazón, complicaciones en el riñón, complicaciones cardiovasculares.
Los diagnósticos de la presión se realizan tomándola y teniendo en cuenta dos valores expresados en milímetros de mercurio, la presión sistólica conocida como la alta indica la presión que hay en el interior del circuito y la presión l diastólica conocida como la baja es la presión que hay en el circuito durante la diástole.
Una presión se considera normal cuando la sistólica es menor de 130 y la diastólica es menor de 85, es alta cuando la sistólica es mayor de 130-139 y la diastólica es mayor de 35-85.
El diagnóstico se realiza cuando la medición de la presión da valores elevados, es decir mayor, de 140 mmHg, de igual forma se realizan estudios con la colocación de un aparato durante 24-48 horas que mide la presión.
La arritmia es la alteración del ritmo cardíaco. Las arritmias más comunes son la taquicardia a un ritmo más acelerado del normal y bradicardia que es un ritmo cardíaco mínimo al normal.
¿Sabías que hay una relación entre las patologías del corazón y los problemas musculares y articulares? Ve a este vídeo y obtén más información.
En los niños la principal causa de las arritmias son las cardiopatías congénitas, cardiomiopatías y las enfermedades inflamatorias miocárdicas, no obstante, existen pacientes con contracciones ventriculares prematuras que presentan corazones estructuralmente normales. En los adultos la arritmia como la taquicardia supraventricular sus principales causas la hipoxemia, hipercapnia, hipotensión arterial, catéter de arteria pulmonar, estimulación adrenérgica, uso de fármacos arritmogénica e isquemia cardíaca o del corazón.
Los factores de riesgo que están asociados con el desarrollo de las arritmias se pueden clasificar como modificables y no modificables, entre de los no modificables tenemos las enfermedades cardíacas dilatadas, miocardiopatía isquémica, alteraciones anatómicas del sistema de conducción, polimorfismo de los canales iónicos y entre los factores modificables están las alteraciones en los electrolitos ( alteraciones en la K+ pueden generar un aumento en la automaticidad y formación anormal de los impulsos).
La aterosclerosis coronaria es la manera más común de enfermedad cardiovascular, su manifestaciones clínicas más serias son el infarto agudo de miocardio, la angina de pecho y la muerte súbita, que constituyen la primera causa de mortalidad en la población adulta en los países desarrollados.
La aterosclerosis indistintamente llamada arteriosclerosis, se trata de una enfermedad crónica la cual afecta de manera específica la capa más interna o más íntima de la pared arterial, se ven perjudicadas las arterias de gran calibre como la aorta, hasta la rama mediano calibre como las arterias coronarias.
Esta patología deriva de la unión de dos términos: ateroma y esclerosis…
El nombre arteroesclerosis deriva de la unión de ateroma y esclerosis, ateroma hace referencia al depósito focal de material graso o lipídico fundamentalmente de colesterol y esclerosis se refiere al depósito focal de material fibroso, fundamentalmente colágeno, en la parada terial.
En la actualidad, el origen de estas lesiones ateroscleróticas se explican como una forma de reacción o respuesta de la pared arterial frente a determinadas agresiones o estímulos nocivos.
En condiciones normales la pared vascular se encuentra separada del torrente circulatorio por una capa de células endoteliales las cuales actúan como una barrera semipermanente y funcionalmente activas responsables de mantener la homeostasis vascular, agresiones pequeñas pero mantenidas en diferentes áreas del árbol arterial pueden modificar el normal funcionamiento de la capa interna de los vasos sanguíneos, poniendo en marcha compleja interacción entre elementos sanguíneos y componentes de la pared arterial, los cuales conducen a la formación de lesiones ateroscleróticas de manera concreta.
Son numerosos los factores clínicos que en estudios epidemiológicos han demostrado que tiene mayor relación con el riesgo elevado a desarrollar este tipo de enfermedades cardiovasculares, estudios han demostrado que el consumo de tabaco (alrededor de 10 cigarrillos al día) incrementa un 20% de sufrir una enfermedad coronaria en hombres y del 23% en mujeres.
Estudios han evidenciado que por cada 10 mg de sangre de aumento en los niveles de colesterol la mortalidad cardiovascular se incrementa un 9%....
Los niveles presión arterial sistólica máxima por encima de 160 o diastólica por encima de 95 están asociados al riesgo doble o triple de sufrir enfermedad coronaria y que la presencia de diabetes mellitus incrementa el riesgo de padecer de problemas cardiovasculares y muerte por enfermedad coronaria.
Esta enfermedad cardíaca suele mantenerse durante los años como una enfermedad silente, la cual no desencadena ninguna limitación y sintomatología de la persona que la padece.
Se presenta un cuadro de angina de pecho estable o cuadros inestables de angina e infarto agudo de miocardio o muerte súbita…
Cuando las lesiones avanzan pueden crecer en volumen y llegar a estrechar de manera significativa la luz vascular, impidiendo el normal flujo de sangre en la arteria coronaria que se encuentra perjudicada o bien pueden erosionarse y romperse manera brusca, provocando la formación de un trombo o un coágulo que obstruye la luz de la arteria impidiendo el flujo sanguíneo.
¿Sabías que estas patologías pueden originarse debido a otro tipo de factores? Conoce el origen emocional de las lesiones cardiovasculares a través de este vídeo.
El diagnóstico de estas enfermedades es sumamente importante debido a que hay muchas que al ser tratadas en estadios tempranos puede impedir su evolución y así se puede mejorar la salud del usuario que la padece. El diagnóstico estará basado en una historia clínica donde se tomen los antecedentes tanto personales como familiares del paciente, sumado a las manifestaciones clínicas que este presenta como el dolor.
También se realizarán exploraciones físicas en el caso de los linfedemas paras identificar el grado en el que se encuentra, sumado a la palpación y otras pruebas diagnósticas como electromiografía, rayos x, resonancia magnética y tomografía computarizadas. Todo esto dependerá de las manifestaciones clínicas que presenta el paciente, este diagnóstico debe ser realizado por profesionales en el área.
El abordaje médico del accidente cerebrovascular va a depender de si este es de tipo hemorrágico e isquémico.
El tratamiento para la trombosis venosa profunda está enfocado en la administración de anticoagulantes y también la trombolisis por catéter que consiste en la administración de un agente trombolítico directamente por un catéter para eliminar el coágulo que ocluye la vena, medias de compresión graduales y filtro para vena cava inferior para así evitar los émbolos en los pulmones.
El linfedema se maneja a través de tratamientos conservadores con la finalidad de controlarlo, se realizan diferentes técnicas como el uso de prendas de malla de comprensión, bombas de neumática de compresión y terapia física. Además de ello, se suma el control del dolor a través del uso de analgésicos y por último se puede optar por la cirugía, sin embargo, en la actualidad existen diversos desacuerdos entre los especialistas si realmente es favorable o no.
El tratamiento médico para la presión arterial va enfocado a la administración de antihipertensivos combinados con intervenciones higiénico-dietéticas, es importante destacar que esta enfermedad no tiene cura y que suele ir progresando con el transcurso de la edad.
En las arritmias el tratamiento se basa en la dosificación de fármacos que ayuden a estabilizar el ritmo cardíaco, uno de los más usados es la amiodarona. En casos más severos se evalúa la implantación de un marcapasos en el pecho el cual ayuda a controlar los latidos del corazón.
El mejor tratamiento médico para la enfermedad aterosclerótica es la prevención de la enfermedad, actuando tempranamente sobre los factores de riesgo cardiovascular con la finalidad de evitar o retrasar lo más posible el desarrollo de esta lesión una vez ya establecida. No existe una medicación específica que ayude a curar este tipo de insuficiencia, algunos los medicamentos que se toman para reducir los niveles de colesterol como las estatinas en algunos pacientes pueden reducir la progresión de la enfermedad y así disminuir el riesgo la rotura de las placas de ateromas, también se administra la aspirina para reducir la agregabilidad de las plaquetas y minerales de trombosis entre las arterias coronarias.
Según estudios recientes, consumir legumbres de manera regular contribuye a reducir la mortalidad total y el riesgo de enfermedad cardiovascular en un 14%. Por tu salud, opta por las proteínas vegetales de las legumbres. pic.twitter.com/x32aitKNJq
— The Humane League Latino (@THL_Latino) June 23, 2022
La fisioterapia ofrece un arsenal de herramientas que ayudan al tratamiento y prevención de diversas patologías relacionadas con el sistema cardiovascular. Si bien hay algunas alteraciones las cuales no pueden ser tratadas mediante la fisioterapia o simplemente no tienen cura, la rehabilitación cardíaca contribuye al mantenimiento de los segmentos corporales cuando se presentan patologías o insuficiencias cardíacas a través del entrenamiento con ejercicios resistencia aeróbica, la cual se trata de una estrategia no farmacológica implementada en los programas de rehabilitación cardíaca en los pacientes con enfermedades cardíacas, el entrenamiento con ejercicio aumenta el consumo de oxígeno máximo y por lo tanto la capacidad física, mejorando así la salud y la calidad de vida.
En el accidente cerebrovascular se emplean diversas técnicas de fisioterapia pero más enfocada hacia la rehabilitación neurológica, debido a que esta lesión cardiovascular perjudica al paciente a nivel neurológico.
En patologías como la trombosis venosa profunda y el linfedema se aplicarán diversos métodos de intervención con la fisioterapia para mejorar la salud de estos pacientes como el drenaje linfático manual, el cual no debe ser usado en caso de sospecha de trombo, vendaje compresivo, movilizaciones pasivas, ejercicios respiratorios, entre otros.
La fisioterapia contribuye a mejorar la salud y la condición de vida del paciente con enfermedad o lesión cardiovascular…
La fisioterapia integrativa (Fiit Concept) desempeña un papel fundamental en los programas de rehabilitación y prevención aplicados, debido a que este tipo de técnicas ve al paciente como un todo, desde un punto de vista más holístico, donde gran parte de las patologías vienen originadas debido a otros factores que perjudican al paciente como son el con una mala nutrición (un consumo excesivo de azúcar, de café, lácteos o alimentos irritantes) y factores emocionales que influyen de manera amplia (el estrés, la ansiedad, la preocupación, angustia, entre otros). Diferentes técnicas empleadas a través de este método como el ejercicio físico, la terapia manual, la gestión de emociones y el empleo de la fitoterapia, garantizan una recuperación óptima y satisfactoria para los pacientes con esta clase de patologías.